Paul op den Brouw, NOST Tokyo
Origineel gepubliceerd op de site van Agentschap NL.
Samenvatting
De vraag naar zorg in Japan zal naar verwachting sterk toenemen, omdat de bevolking snel ouder wordt. Japan beseft dat een gezondheidszorgsysteem dat alleen berust op medische zorg in ziekenhuizen onhoudbaar is. Het is ook steeds minder toegesneden op de werkelijke behoeften van ouderen en chronische patiënten; die willen zo lang mogelijk thuis blijven wonen. De onhoudbaarheid van het huidige systeem wordt versterkt doordat de Japanse bevolking geleidelijk afneemt, waardoor er minder jonge mensen beschikbaar zijn die opgeleid kunnen worden tot verplegers en doktoren. In de toekomst betekent dat minder zorgpersoneel voor meer ouderen. Japan staat dus voor keuzes. Medische thuiszorg zal daarin een sterkere rol gaan spelen.
Details
Op dit moment heeft Japan één van de beste gezondheidszorgsystemen van de wereld. De vraag naar zorg in Japan is groot. Japanners bezoeken hun arts driemaal vaker dan mensen in andere ontwikkelde landen. En als ze naar het ziekenhuis moeten, dan kunnen ze terecht bij tweemaal zoveel ziekenhuizen en driemaal zoveel bedden per inwoner dan elders. Doorgaans verblijven Japanners dubbel zo lang in een ziekenhuis (1). Dus per inwoner is anderhalf maal zoveel bed beschikbaar.
Veertig procent van de Japanse huishoudens heeft minstens één bewoner ouder dan vijfenzestig jaar. Bij meer dan twintig procent hiervan gaat het om eenpersoonshuishoudens. Volgens onderzoek maakt tweederde van deze alleenstaande ouderen zich zorgen over hun gezondheid, kampen ze met eenzaamheid en missen ze iemand die voor hen zorgt.
Grijzer en zieker
Sinds de start van de algemene ziektekostenverzekering is het aantal vijfenzestigplussers verviervoudigd tot 23 procent van het totaal aantal verzekerden. De bevolking van Japan vergrijst sneller dan van enig ander land. Tegen 2035 zal het aantal ouderen verder gestegen zijn tot 33 procent, 40 miljoen mensen. Tegen 2050 zal dit percentage vermoedelijk opgelopen zijn tot 40 procent. Eén op de vier mensen zal dan ouder zijn dan vijfenzeventig jaar. Volgens het National Institute of Population and Social Security Research telt Japan dan nog 97miljoen inwoners tegen 127 miljoen nu. Een derde van de Japanners zal regelmatig een ziekenhuis bezoeken of verblijven in een verzorgingstehuis (zie voor een animatie van de bevolkingspiramide ref. 2).
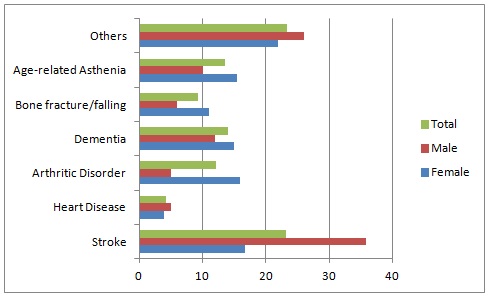
Mensen worden niet alleen ouder, maar ook zieker. Langer leven betekent vaak leven met een chronische ziekte die permanente behandeling vereist. Zo kunnen mensen met kanker, hartziekten of diabetes steeds vaker en langer blijven leven. De twee belangrijkste oorzaken voor langdurige en kostbare medische behandeling van ouderen in Japan zijn, op basis van aantallen patiënten in ziekenhuizen, beroerten/herseninfarcten en kanker. Hoge bloeddruk en rugklachten zijn de belangrijkste redenen voor zorg buiten het ziekenhuis. Onder patiënten die in aanmerking komen voor verpleging zijn de belangrijkste oorzaken: beroerten, dementie, ouderdomsasthenie en artritis (zie figuur 1).
Figuur 1. Nursing care certification by disease type 2007. (bron: Basic National Livehood Survey, MHLW).
In juni 2010 stonden bijna vijf miljoen Japanners te boek als chronische patiënten die permanent of langdurig gezondheidszorg nodig hebben. Verder zijn er naar schatting nog ongeveer 3,7 miljoen personen met lichamelijke gebreken, die één of andere vorm van ondersteuning nodig hebben voor hun dagelijks functioneren (3).
Hoewel in Japan de invloeden van een ongezonde levensstijl nog maar beperkt meetbaar zijn, zal het eten van hoogcalorische, veel vetten en zout bevattende voedingsmiddelen zijn tol gaan eisen. Zwaarlijvigheid, diabetes en kanker als gevolg van slechte eetgewoonten verspreiden zich vanuit het Westen ook naar Japan. De World Health Organization (WHO) voorspelt dat tegen 2050 vijftig procent van de mensen in ontwikkelde landen chronisch ziek zijn.
Kosten van de zorg
Toch besteedt Japan tot nu toe maar ongeveer acht procent van zijn bruto nationaal product aan de gezondheidszorg. Veel landen spenderen nu al ruim meer dan tien procent. Als de genoemde trend zich voortzet, zullen ook de uitgaven in Japan binnen een aantal jaren sterk gaan oplopen.
In Japan is een ziektekostenverzekering verplicht. Dit universele verzekeringssysteem bestaat al meer dan vijftig jaar. Een verzekering kan via de werkgever lopen of een nationale verzekering betreffen via de lokale overheid. De verzekering dekt kosten die in andere nationale systemen vaak niet vergoed worden. Er zijn meer dan vierduizend publieke en private zorgverleners; meer dan gemiddeld in andere landen het geval is. Er zijn weinig beperkingen in de toegang tot medische hulp, maar het systeem kent wel een stevige regulering van de vergoedingen. Daardoor houdt de overheid greep op de stijging van de uitgaven voor ziektekosten. Via bijbetaling tot dertig procent probeert de overheid de vraag naar zorg te beperken en deels ook mede te financieren. Omdat de bijbetaling voor ouderen slechts tien procent bedraagt, wordt de toenemende vraag naar zorg bij ouderen nauwelijks geremd (4).
Voor de uitgaven op de lange termijn zijn al projecties gemaakt. De uitgaven zullen naar verwachting jaarlijks met 4,4 procent groeien in de periode 2006 tot 2025 en met 2,6 procent in de periode van 2025 tot 2050 (3). In andere landen komt minstens de helft van de groei vanuit de toenemende vraag als gevolg van vergrijzing. In Japan komt naar verwachting het grootste deel van de toename door de stijgende zorgkosten. En die komen voort uit stijgende lonen op een kleiner wordende arbeidsmarkt.
Deze groeiende last komt voor tweederde bij de overheid terecht, de rest direct bij patiënten en ouderen. Politici zijn momenteel niet erg geneigd om de belastingen te verhogen teneinde deze rekening te kunnen betalen. Zij houden zich daarom vooral bezig met het terugbrengen van de kosten. Onder andere hierdoor opereert driekwart van de Japanse openbare ziekenhuizen met verlies en zal er naar andere oplossingen gezocht moeten worden.
Veeleisende ouderen en patiënten
Na hun pensionering zullen met name Japanners met een gemiddeld inkomen en een koophuis met overwaarde, niet veel andere keus hebben dan hun bezit van de hand te doen. Alleen zo zullen ze de gestegen medische kosten en de kosten van opname in een verzorgingshuis kunnen betalen. Verdere kosten zullen vanuit het pensioen betaald moeten worden. Praktisch gesproken zullen zij de tegoeden die zij in veertig tot vijftig jaar werken hebben opgebouwd, moeten spenderen aan een comfortabel leven van tien tot twintig jaar in een verzorgingshuis.
Ouderen en chronische patiënten worden met de dag mondiger en veeleisender. Voor een deel komt dat door de betere informatie waarover ze beschikken. Deels omdat medische zorg meer is dan de behandeling van ziekten, kiezen ze voor zorgoplossingen op basis van hun levensstijl en hun idee van kwaliteit van leven. Dit geeft de laatste jaren aanleiding tot ’medisch toerisme’ (5) en opname in ziekenhuizen die meer weghebben van een hotel of kuuroord.
Overheid
Gezien de genoemde trends staat Japan voor een aantal uitdagingen:
- Meer ouderen van wie de gezondheid moet worden bewaakt; meer langdurig en chronisch zieken.
- Veeleisende ouderen en patiënten, die meer keuzes in de zorg verwachten.
- De sterk stijgende kosten van de gezondheidszorg en het groeiend gebrek aan personeel in ziekenhuizen.
De Japanse overheid heeft deze trends en uitdagingen ruim twintig jaar geleden onderkend en opgepakt. Sinds 1989 is medische thuiszorg een belangrijk onderdeel van de strategie om de druk op het zorgsysteem te verlagen. De verschuiving in de richting van medische thuiszorg valt samen met de behoefte aan verbetering van de levenskwaliteit. Ook voor de overheid verschuift de focus van het verlengen van het leven door medische behandelingen naar betere (thuis)zorg, zodat ouderen meer van hun leven kunnen genieten ondanks hun chronische ziekte of handicap. ‘Aging in place’ is de populaire term geworden voor het continueren van een actief leven thuis en in de gemeenschap. Deze verschuiving vraagt om verbetering van de preventieve geneeskunde, de palliatieve zorg en vele andere onderdelen van de zorg (6, 7).
In 2000 introduceerde de Japanse overheid een verzekeringssysteem voor langdurige zorg (Kaigo Hoken) voor verpleging van ouderen op weg naar steeds meer thuiszorg. Dit opende de mogelijkheid voor de private sector om op de gezondheidszorgmarkt nieuwe producten en diensten aan te bieden. De verplegingsindustrie groeide aanvankelijk snel naar ongeveer 130.000 bedrijven, die in allerlei sectoren opereerden, waaronder ook de bouw, vervoer en human resources. Ondanks deze belangrijke stap voorwaarts had deze nieuwe industrie te kampen met overheidsregelgeving. De overheid stelde onder andere lage tarieven voor dienstverlening vast. Dit leidde tot slechte werkomstandigheden. Sinds kort treedt daarin enige verbetering op (3).
In 2006 ontvouwde het Ministry of Health. Labor and Welfare (MHLW) nieuwe plannen voor een veiliger en meer betrouwbare medische zorg, die de kwaliteit van leven van ouderen en patiënten verbetert op basis van medisch thuiszorg. Met steun van de New Energy and Industrial Technology Development Organization (NEDO) werd het Home Healthcare Project in Japan opgezet (8,9), waarin het Ministry of Economy, Trade and Industry (METI) en MHLW via NEDO de Technology Research Association of Medical and Welfare Apparatus (10) financierde. In deze onderzoeksorganisatie participeerden twaalf bedrijven: Mitsubishi Electric en Mitsubishi Electric Engineering, Sharp, TOTO, Hitachi, Fujitsu Software Technologies, Matsushita Electric Industrial, Matsushita Electric Works, Citizen Watch, Tanita, Toshiba Consumer Marketing en Omron Healthcare. In dit project werden allerlei hulpmiddelen en apparaten ontwikkeld om op afstand de gezondheid van patiënten en ouderen te monitoren en hen zelf hun gezondheid te laten controleren. Onderdeel van een veldtest waren het bewaken van de mobiliteit van patiënten, het gezondheidstoilet en meting van de slaappatronen van bijna honderd gezinnen in Sapporo, Osaka en Kobe, gekoppeld aan een testcentrum.
In 2008 leidden deze ontwikkelingen tot een dubbele doelstelling. Naast kostenbeheersing ging het ook om verbetering van de kwaliteit van zorg. In het 4th Basic S&T plan van de Japanse overheid wordt deze “health power strategy” via “Life Innovation” tot één van de drie topprioriteiten en met wetenschap en technologie onderbouwd. Medische zorg van hoge kwaliteit wordt nagestreefd door meer en betere behandelopties te bieden. Deze aanpak heeft ondertussen geleid tot onder andere de ontwikkeling van een nieuw geneesmiddel voor de behandeling van beroerten (11) en de vroege detectie van de ziekte van Alzheimer en artritis.
Eén van de zaken die de Japanse overheid heeft opgepakt is het verlagen van de kosten voor huisbezoek door doktoren. Als gevolg van de vergrijzing was dit huisbezoek de laatste jaren sterk gestegen. Een certificeringprogramma van ‘nurse practitioners’, die eenvoudige diagnoses kunnen stellen en simpele kwalen kunnen behandelen, moet het aantal bezoeken van dokters aan huis verminderen. Op de lange duur is deze maatregel echter niet voldoende om de kosten drastisch te verlagen. Het verlagen van de kosten van de gezondheidszorg door andere maatregelen blijft daarom een belangrijk agendapunt van de overheid.
Dit jaar zijn de zorgtarieven voor de lange termijn zodanig aangepast (12), dat zij een in lokale gemeenschappen ingebed zorgsysteem moeten helpen opbouwen. In buurten en kleine regio’s moeten diensten zoals medische zorg, verpleging, thuiszorg en buurtzorg ouderen en patiënten in staat stellen zoveel mogelijk thuis in hun eigen omgeving te blijven wonen. Het Japan National Institute of Public Health onderzoekt met name de rol van “sociaal kapitaal” om deze integratie te realiseren (13).
Bronnen
- The economist, September 10, 2011, Health care Japan, Not All Smiles.
- National Institute of Population and Social Security Research.
- Japan: Home Healthcare Products, US Commercial Service Sept 2006.
- Reforming Japan’s Health System (McKinsey).
- Japans medische excellentie.
- Help Wanted? Providing and Paying for Long-Term Care, OECD 2011.
- Health & Welfare Statistics, MLHW 2010
- Bringing Healthcare Back to Home (Sharp, 2006).
- The Home Healthcare Project in Japan (Mitsubishi, 2006):.
- TRAMWA.
- From Silver to Gold (GE, 2010).
- JETRO (vergoedingen voor medische devices): The Japan Stroke Association, Hirofuni Nakayama (Exec. Director).
- Journal of the National Institute of Public Health, vol. 61, nr. 2 (April 2012).